Диета при атрофическом гастрите после инсульта
В редакцию «ЗОЖ» обратилась читательница из Челябинской области. «Мне 74 года, – пишет она. В начале июля случился инсульт. Сейчас всё нормально, вот сама пишу это письмо. Проблема в том, что не переношу таблетки. У меня атрофический гастрит с пониженной кислотностью, от лекарств болит желудок. Его лечу АСД-2, травами, все рецепты беру из «ЗОЖ». Но еще у меня дефицит веса, а у врачей конвейер больных, им некогда с нами. Посоветуйте, как набрать недостающие килограммы. Какова должна быть диета при атрофическом гастрите после перенесённого инсульта».
Питание после инсульта
В своем письме женщина пишет о перенесенном недавно инсульте, а также хроническом атрофическом гастрите и дефиците массы тела. К сожалению, автор не сообщила, каким был вес до болезни, когда понизился и насколько, чем питается, соблюдает ли диету, на фоне каких сопутствующих заболеваний случился инсульт, что из лекарств принимает… Эта информация позволила бы сделать наш разговор более предметным.
Перед постинсультными пациентами всегда стоят две задачи – восстановиться после инсульта и не допустить повторного. Специальной диеты для таких больных не существует. Питание корректируется индивидуально с учетом показателей артериального давления, выраженности атеросклеротических изменений сосудов и уровня холестерина в крови, поскольку у пациентов с хроническими сосудистыми заболеваниями он часто повышен. В частности, гипертоникам для снижения холестерина неврологи назначают специальные препараты — статины и рекомендуют ограничить потребление жиров до 75-80 г в сутки, при этом, чтобы половина приходилась на растительное масло.
Советую учитывать эти особенности питания, если уровень холестерина повышен. Замечу также, что у больных, страдающих гипертонической болезнью и перенесших инсульт, чаще бывает избыточный вес, который необходимо снижать. У автора письма — дефицит массы тела определяется самочувствием.
У вас правильный завтрак?
Диета при атрофическом гастрите с пониженной кислотностью тоже не требует строгих ограничений. Однако нужно знать, что овощи и фрукты стимулируют желудочную секрецию, а белковая пища, которая должна перевариваться в желудке, снижает ее.
Остановлюсь на особенностях питания в нашем случае, когда могут ухудшаться аппетит, появляться избирательность в еде, нарушаться пережевывание и глотание, возникать забывчивость — порой человек не помнит, что и когда ел.
Таким пациентам требуется качественное, сбалансированное питание, чтобы обеспечить организм всеми необходимыми компонентами: белками, жирами, углеводами, минералами и витаминами.
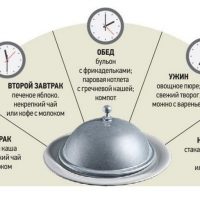 Есть следует часто, медленно, малыми порциями, 5-6 раз в день, не переедать, хорошо пережевывать. Еда должна быть в теплом виде. Последний прием пищи за 2-3 часа до сна.
Есть следует часто, медленно, малыми порциями, 5-6 раз в день, не переедать, хорошо пережевывать. Еда должна быть в теплом виде. Последний прием пищи за 2-3 часа до сна.
Как известно, по рекомендациям диетологов, 30% суточного рациона должно приходиться на завтрак, 50% — на обед и 20% — на ужин. Но поскольку пациентам с хроническим атрофическим гастритом необходимо дробное частое питание, соответственно и порции должны быть небольшими, сбалансированными по составу.
Например, на завтрак съешьте немного каши с ложечкой сливочного масла, 50 г творожка, свежее или печеное яблоко, выпейте чай или кофе. Такой завтрак можно назвать правильным, ибо в нем присутствуют все необходимые для жизнедеятельности компоненты — белки, жиры, углеводы. А через 3 часа съешьте бутерброд с сыром, яйцо, немного сухофруктов, запейте стаканом кефира.
Больше о правильном питании смотрите на моём YouTube «Есть, чтобы жить». Вот ролики о белках, о жирах, об углеводах.
За стол садитесь с аппетитом
Сказанное ниже справедливо не только тогда, когда используется диета при атрофическом гастрите, а вообще. Блюда должны вызывать аппетит. Хотя у пожилых людей может возникать приступ голода, всё же чаще они садятся за обеденный стол без желания и удовольствия. Для улучшения аппетита добавляйте в пищу немного любимых специй, лука, чеснока, кислых фруктов.
В питании должно быть достаточно животных и растительных белков. Старайтесь разнообразить блюда — в недельное меню вводите различные крупы, макаронные изделия, бобовые, овощи, фрукты. Предпочтение отдавайте легкоусвояемой еде — рыбе, птице, яйцам, кисломолочным продуктам.
Корректируют массу тела углеводы — вчерашний хлеб, каши, сухофрукты — а также животные и растительные жиры. В вашем меню — сливочное масло, сметана, сыр, растительное масло (не менее 1 ст. ложки в день), орехи, семечки.
Не забывайте о продуктах — источниках витаминов. Напомню, витамин С содержат овощи, фрукты, ягоды, особенно черная смородина, облепиха и шиповник. Витамины D и Е — нерафинированное растительное масло, яичный желток, печень. Витамины группы В – черный хлеб, орехи, цельные зерна, рис, горох, капуста, молоко, мясо.
Пациентам с сердечно-сосудистыми патологиями необходимы продукты, богатые калием и магнием. Много калия содержат курага, черная смородина, изюм, чернослив, картофель, зеленый горошек, а магний – отруби, гречка, фасоль. Источники фосфора, цинка, кальция, железа — цветная капуста, огурцы, грецкие орехи, пшеница, рыба, печень, мясо.
Селедка вместо солёного огурца
Диета при атрофическом гастрите обязательно предполагает сокращение употребления соли. Допустимо до трети чайной ложки в день. Советую пищу подсаливать за столом, а готовить без соли — в продуктах и так её уже содержится 2-3 грамма. В блюда вместо соли добавляйте пряности или ароматные масла. Ограничьте соленья и маринады. А вот кусочек селёдки съесть не возбраняется – она содержит витамины D и В, селен, омега-3 жирные кислоты, чего нет в солёном огурце.
Старайтесь меньше подвергать продукты кулинарной обработке. Готовьте на пару или варите. Откажитесь от жареных блюд. Из свежих овощей и фруктов делайте салаты, винегреты.
Как известно, вода притупляет аппетит. Поэтому при дефиците веса пейте только тогда, когда появляется жажда, и лучше, чтобы вода была тёплой.
Очень важна атмосфера за обеденным столом. Во время трапезы не надо смотреть телевизор, обсуждать разные проблемы, нервничать, тем более выяснять отношения — это отражается на самочувствии, аппетите и усвоении еды.
Заместительная терапия
Теперь о лекарствах. С учётом хронического гастрита с пониженной кислотностью обязательно используйте средства заместительной терапии. Это позволит наладить хорошее желудочное пищеварение, при котором желудок станет переваривать белковую пищу. Препаратами заместительной терапии могут быть натуральный желудочный сок, ацидин-пепсин, абомин, плантаглюцид.
- Натуральный желудочный сок, препарат животного происхождения по составу соответствует желудочному соку человека. Принимайте 1-2 ст. ложки во время или после еды 2-3 раза в день.
- Ацидин-пепсин — таблетки 500 мг перед употреблением растворите в 50-100 мл воды, выпейте во время еды. Эти препараты лучше пить через соломинку.
- Абомин принимайте по 1 таблетке 2 — 3 раза в день во время еды в течение 1- 3 месяцев.
- Плантаглюцид – экстракт листьев подорожника, гранулы для приготовления суспензии. В четверти стакана теплой воды растворите 0,5-1 ч. ложку гранул, пейте за 30 минут до еды 2-3 раза в день. Курс — 3-4 недели.
- Полезны также настой плодов шиповника, капустный, морковный, томатный соки. Разведите 0,5 стакана сока кипяченой водой в пропорции 1:1, пейте за 20 – 30 минут до еды 2-3 раза в день. Каждые пару недель соки чередуйте. Приготовление настоя шиповника: залейте с вечера в термосе 2 ст. ложки плодов 0,5 л кипятка. На следующий день выпейте в 3 приёма за полчаса до еды.
Обращаю внимание, некоторые препараты, назначаемые при хронических заболеваниях, могут изменять вкусовые рецепторы. Спросите об этом у своего врача.
И последнее. Возьмите за правило — давать желудку пищу всегда, когда он попросит. Есть, чтобы жить!
Желаю здоровья!

