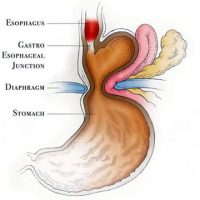
Ахалазия пищевода
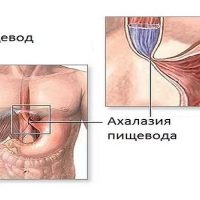
Ахалазия пищевода — это нарушение моторики пищевода, характеризующееся ослаблением перистальтики и неполным расслаблением нижнего пищеводного сфинктера при глотании.
Причины ахалазии пищевода
- инфекции (бактерии и вирус),
- интоксикация,
- дефицит витамина группы В,
- воспалительные процессы и наружное сдавление пищевода,
- злокачественные новообразования, при которых нарушаются нервные сплетения пищевода,
- тонус и перистальтика пищевода, что приводит к задержке пищи и расширению пищевода.
Большинство пациентов с ахалазией – люди 20-50 лет, в равной мере ахалазия пищевода наблюдается среди мужчин и женщин.
Физиология заболевания. Признаки ахалазии
В норме нижний пищеводный сфинктер находится в состоянии постоянного сокращения. Глотание вызывает возникновение перистальтической волны, которая приводит к кратковременному расслаблению нижнего пищеводного сфинктера.
Трудности во время приема пищи
У больных с ахалазией пищевода прогрессивно увеличивается время, затрачиваемое на прием пищи, они запивают пищу большим количеством жидкости, чтобы улучшить прохождение пищи по пищеводу. Иногда пациенты употребляют шипучие напитки или теплое питье, облегчающие прохождение пищи по пищеводу.
Затруднение глотания
Дисфагия – нарушение акта глотания и затруднение прохождения пищи по пищеводу, развивается постепенно, но иногда возникает остро с эмоциональным напряжением. Сначала развивается затруднение прохождения только твердой пищи, но в более поздних стадиях заболевания развивается затруднение прохождения и жидкой пищи. При этом наблюдаются ощущения давления и тяжести за грудиной, затрудненное дыхание, сердцебиение, может возникнуть удушье, цианоз лица, указывающий на сдавление средостения. Эта ситуация разрешается способом Вильсальвы в положении стоя с отведенной кзади головой, глубокое дыхание, прием большого количества жидкости.
Возможная рвота
Второй частый симптом у пациентов с ахалазий пи щевода – регургирация или пищеводная рвота. Рвотные массы содержат неизмененную пищу и не содержат кислого желудочного сока и желчи. Сначала регургитация проявляется срыгиваниями небольшими порциями, затем рвота становится более обильной (полным ртом), возникает через 2-4 часа после еды, чаще в горизонтальном положении, при наклоне туловища и физических нагрузках. Существует симптом «мокрой подушки», когда рвота появляется ночью, рвотные массы могут попасть в дыхательные пути и вызвать кашель или удушье.
У пациентов с ахалазией пищевода нередко возникают боли распирающего и давящего за грудиной, иррадиирующие в спину, лопатку, шею и напоминают стенокардию.
Похудение
Снижение массы тела наблюдается у 85% пациентов с диагносцированной ахалазией пищевода и является показателем тяжести заболевания, а истощение (кахексия) может явиться причиной смерти. Сочетание выраженной дисфагии и снижение массы тела может имитировать клиническую картину рака пищевода.
Осложнения
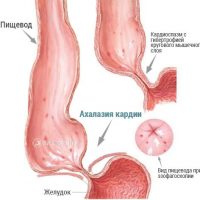
Развитие заболевания постепенное, сначала имеются функциональные расстройства без расширения пищевода, затем развивается сужение (стеноз) и расширение пищевода. При длительном течении заболевания могут развиться осложнения в виде воспаления или эрозивно-язвенного процесса в пищеводе, образование дивертикула пищевода, хронический бронхит, воспаление легких.
Ахалазия пищевода. Диагностика
Диагностическими методами для установления диагноза ахалазия пищевода являются:
- рентгенологическое исследование, при котором устанавливается сужение пищевода и расширение его выше места сужения, отсутствие перистальтики нижних отделов пищевода,
- эзофагоскопия для исключения рака пищевода, осложнений ахалазии пищевода, эзофагоспазма, спаек после химических ожогов или травм и т.д.,
- проводится фармакологическая проба с нитроглицерином.
Питание при ахалазии пищевода
Клинических опыт показывает, что временной интервал между появлением клинических симптомов болезни до первичного обращения к врачу варьирует от 1 до 12 лет.
Питание пациентов должно быть механически, химически и термически щадящим, частое дробное питание не менее 4-6 раз в сутки, последний прием пищи за 3-4 часа до сна, после еды полезно выпить стакан теплой воды и побыть вертикально 40-60 минут. Исключаются продукты, усиливающие затруднение прохождение пищи – это мягкие булочные изделия, вареный картофель, фрукты (яблоки, хурма, персики) в свежем виде. Запрещается алкоголь и курение. Спать пациент должен с высоко приподнятым изголовьем.
Ахалазия пищевода. Консервативное и инвазивное лечение
Лечение больных с ахалазией пищевода на ранних стадиях проводится в амбулаторных условиях и включает методы консервативного лечения.
Лекарственная терапия назначается врачом и включает группы следующие препаратов: нитраты, прокинетики, холинолитики и т.д. Назначается также лечебная физкультура, физиотерапевтическое лечение.
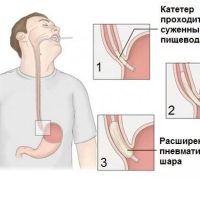
Если консервативного лечения недостаточно, то проводится пневматическая баллонная дилятация (расширение) нижнего пищеводного сфинктера.
Для этого с помощью баллона, диаметр которого постепенно расширяется, достигают расширения и разрыва круговой мускулатуры кардии и суженного отдела пищевода. Обычно проводят несколько процедур с интервалом 3-4 дня. Основным признаком успешно проведенной дилятации является уменьшение степени дисфагии (затруднения прохождения пищи по пищеводу) и увеличение массы тела.
Хорошие и отличные результаты отмечаются у 60-80% пациентов, причем у пожилых даже более успешно.
Пневматическая дилятация пищевода – менее инвазивный метод и не сопряжен с операционным риском, не осложняется развитием желудочно-пищеводного рефлюкса.
Хирургическое лечение – эзофагокардиомиотомия, резекция кардии и другие варианты хирургического лечения проводятся при малой эффективности расширения пищевода с помощью баллона и при выраженных рубцовых изменениях нижнего пищеводного сфинктера (15-20% больных).
Пациенты с ахалазией пищевода должны находиться на диспансерном наблюдении. Проведение предупредительного и текущего лечения рецидивов и осложнений болезни улучшают ее прогноз.